Wielu opiekunów i bliskich osób zmagających się z problemami pamięci i zachowania zadaje sobie pytanie: czy demencja to choroba psychiczna? Zrozumienie tej kwestii jest absolutnie kluczowe dla właściwej diagnozy, leczenia i przede wszystkim dla empatycznego wspierania chorego. W tym artykule precyzyjnie wyjaśnię, jak medycyna klasyfikuje demencję i dlaczego tak często bywa ona mylona z zaburzeniami psychicznymi.
Demencja to choroba mózgu, nie psychiczna – poznaj kluczowe różnice
- Demencja to zespół objawów spowodowany organiczną chorobą mózgu, prowadzący do postępującego pogorszenia funkcji poznawczych.
- W międzynarodowych systemach medycznych (ICD-11, DSM-5) demencja jest klasyfikowana jako zaburzenie neurokognitywne, a nie jako pierwotna choroba psychiczna.
- Częste mylenie demencji z chorobą psychiczną wynika z występowania u pacjentów objawów psychicznych i zaburzeń zachowania (BPSD), które mogą naśladować symptomy chorób psychicznych.
- Najczęstszą przyczyną demencji jest choroba Alzheimera, odpowiedzialna za większość przypadków.

Dlaczego tak często mylimy demencję z chorobą psychiczną?
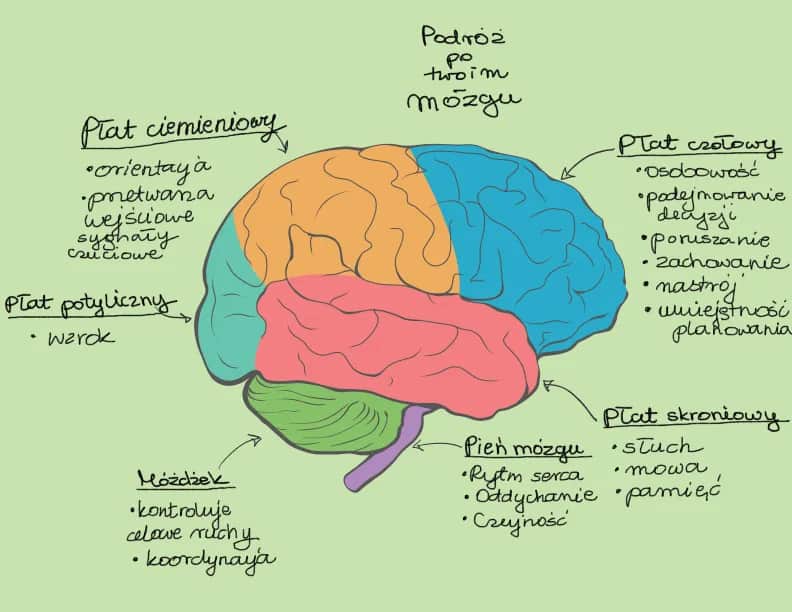
Z mojego doświadczenia wiem, że demencja, czyli otępienie, jest często błędnie postrzegana jako choroba psychiczna. Wynika to przede wszystkim z jej objawów, które bywają mylące. Demencja to w rzeczywistości zespół objawów wynikający z postępującej choroby mózgu. Kluczowym elementem jest tutaj pogorszenie funkcji poznawczych, takich jak pamięć, myślenie, orientacja czy zdolność oceny, w stopniu, który znacząco utrudnia codzienne funkcjonowanie i samodzielne życie. To nie jest kwestia "szaleństwa" czy "słabej woli", a realnego, fizycznego uszkodzenia mózgu.
Fundamentalna różnica między demencją a pierwotną chorobą psychiczną (jak np. schizofrenia czy ciężka depresja) leży w ich podłożu. Demencja ma swoje korzenie w organicznym, fizycznym uszkodzeniu mózgu, często o charakterze neurodegeneracyjnym, co oznacza postępujące niszczenie komórek nerwowych. Choroby psychiczne natomiast, choć również mają podłoże biologiczne, nie wiążą się z tak rozległym i specyficznym uszkodzeniem strukturalnym mózgu, które jest przyczyną utraty funkcji poznawczych. Co więcej, diagnoza demencji wymaga interdyscyplinarnej współpracy specjalistów, takich jak neurolog, psychiatra i geriatra, co już na wstępie pokazuje złożoność problemu i jego odrębność.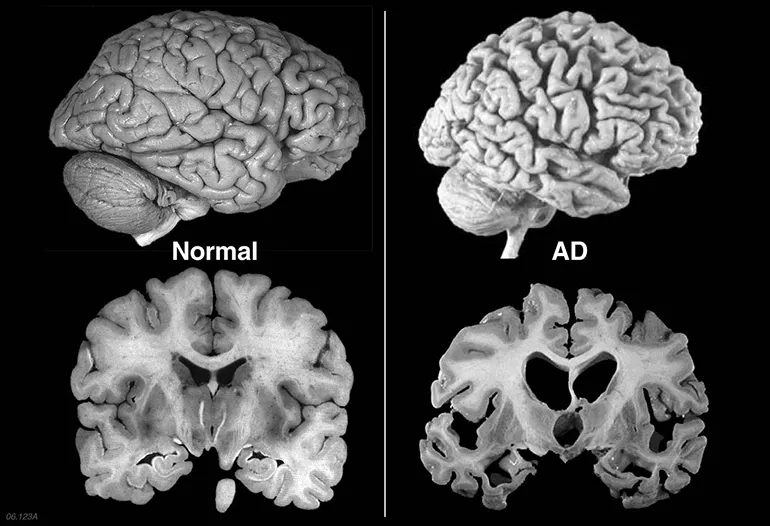
Jak medycyna oficjalnie klasyfikuje demencję?
Aby rozwiać wszelkie wątpliwości, muszę jasno podkreślić: w obu kluczowych, międzynarodowych klasyfikacjach medycznych – ICD-11 (Międzynarodowa Statystyczna Klasyfikacja Chorób i Problemów Zdrowotnych) oraz DSM-5 (Klasyfikacja Zaburzeń Psychicznych Amerykańskiego Towarzystwa Psychiatrycznego) – demencja nie jest klasyfikowana jako choroba psychiczna. Zamiast tego, jest ona określana jako "zaburzenie neurokognitywne" (ang. neurocognitive disorder).
- Termin "zaburzenie neurokognitywne" precyzyjnie wskazuje na neurologiczne i organiczne podłoże problemu, czyli na fizyczne zmiany w mózgu.
- Podkreśla, że główną przyczyną objawów jest uszkodzenie lub degeneracja tkanki mózgowej, a nie pierwotne zaburzenie procesów myślowych czy emocjonalnych bez widocznych zmian strukturalnych.
- Obejmuje szeroki zakres schorzeń, takich jak choroba Alzheimera, otępienie naczyniowe, otępienie czołowo-skroniowe czy otępienie z ciałami Lewy'ego, które są konkretnymi chorobami neurologicznymi.
- Ta klasyfikacja pomaga w odpowiednim kierunkowaniu diagnostyki i leczenia, skupiając się na identyfikacji i zarządzaniu chorobą mózgu, która jest przyczyną objawów.
Psychiczne oblicze demencji czyli objawy które wprowadzają w błąd
To właśnie objawy psychiczne i zaburzenia zachowania są głównym powodem, dla którego demencja jest tak często mylona z chorobą psychiczną. W medycynie określamy je skrótem BPSD (Behavioral and Psychological Symptoms of Dementia). Szacuje się, że dotykają one nawet 90% pacjentów z demencją, co pokazuje skalę problemu i jego wpływ na codzienne życie zarówno chorych, jak i ich opiekunów.Do najczęstszych objawów z grupy BPSD, które mogą wprowadzać w błąd, należą:
- Apatia i wycofanie społeczne: Utrata zainteresowania dotychczasowymi pasjami, unikanie kontaktów, co może przypominać depresję.
- Agresja słowna i fizyczna, drażliwość: Niespodziewane wybuchy złości, trudności w kontrolowaniu emocji, często wynikające z frustracji i niezrozumienia otoczenia.
- Pobudzenie psychoruchowe: Niepokój, niemożność usiedzenia w miejscu, wędrowanie, szczególnie w godzinach wieczornych (tzw. zespół zachodzącego słońca).
- Omamy (halucynacje): Widzenie lub słyszenie rzeczy, które nie istnieją, często o łagodnym charakterze, ale bywają też niepokojące.
- Urojenia: Fałszywe, niezachwiane przekonania, np. o byciu okradanym, zdradzanym, śledzonym. Te objawy są szczególnie mylące, ponieważ w dużej mierze przypominają symptomy psychoz.
Jak odróżnić objawy demencji od symptomów depresji starczej?
Rozróżnienie między demencją a depresją starczą jest jednym z największych wyzwań diagnostycznych, ponieważ wiele objawów może się nakładać. Co więcej, depresja może współwystępować z demencją, a nawet być jej wczesnym objawem, co podkreśla konieczność profesjonalnej diagnozy przez lekarza.
| Aspekt | Objaw w depresji starczej | Objaw w demencji |
|---|---|---|
| Problemy z pamięcią | Pacjent często skarży się na problemy z pamięcią, jest świadomy swoich trudności i zmartwiony nimi. Odpowiedzi są często "nie wiem", "nie pamiętam". | Pacjent często nie jest świadomy swoich problemów z pamięcią, zaprzecza im lub minimalizuje. Może konfabulować, by ukryć luki w pamięci. |
| Nastrój | Dominują smutek, apatia, utrata radości życia, poczucie beznadziei. Nastrój jest stabilnie obniżony. | Nastrój może być zmienny – od apatii, przez drażliwość, po krótkotrwałe okresy euforii. Często pojawia się lęk i frustracja. |
| Reakcja na pomoc | Pacjent zazwyczaj reaguje na wsparcie, zachętę i leczenie. Jest w stanie współpracować, choć może to wymagać wysiłku. | Pacjentowi trudno jest skorzystać z pomocy, często jest zdezorientowany, frustruje się, gdy nie rozumie poleceń lub nie potrafi ich wykonać. |
Jak wygląda diagnoza i leczenie pacjenta z demencją?
Diagnoza i leczenie demencji to proces interdyscyplinarny. Chociaż, jak już wspomniałam, demencja nie jest pierwotną chorobą psychiczną, rola psychiatry w opiece nad pacjentem jest absolutnie kluczowa. Psychiatra jest specjalistą, który potrafi trafnie zdiagnozować i leczyć objawy BPSD – depresję, agresję, pobudzenie czy urojenia. To właśnie te objawy najbardziej obciążają zarówno samego pacjenta, jak i jego opiekunów, często prowadząc do wyczerpania i konieczności umieszczenia chorego w placówce opiekuńczej. Odpowiednie leczenie psychiatryczne może znacząco poprawić jakość życia pacjenta i jego bliskich.
W leczeniu demencji rozróżniamy dwa główne podejścia. Pierwsze to leczenie przyczynowe, które ma na celu spowolnienie postępu choroby (np. w chorobie Alzheimera stosuje się leki cholinergiczne). Niestety, obecnie nie ma leków, które całkowicie wyleczyłyby demencję. Drugie podejście to leczenie objawowe, które skupia się na łagodzeniu symptomów, takich jak wspomniane BPSD, poprawiając tym samym komfort i jakość życia pacjenta. Właśnie w tym obszarze psychiatra odgrywa nieocenioną rolę, dobierając odpowiednie farmakoterapię lub wspierając terapie niefarmakologiczne.
Terapie niefarmakologiczne, które wspierają dobrostan psychiczny pacjenta
Obok farmakoterapii, niezwykle ważne są terapie niefarmakologiczne, które pomagają radzić sobie z objawami BPSD i znacząco poprawiają samopoczucie pacjentów z demencją. Z mojego doświadczenia wiem, że są one często niedoceniane, a potrafią zdziałać cuda.
- Terapia reminiscencyjna: Polega na przywoływaniu wspomnień z przeszłości za pomocą zdjęć, muzyki, przedmiotów czy rozmów, co stymuluje pamięć i poprawia nastrój.
- Muzykoterapia: Słuchanie ulubionej muzyki lub śpiewanie może redukować lęk, poprawiać nastrój i pobudzać do aktywności, nawet u osób z zaawansowaną demencją.
- Arteterapia: Tworzenie sztuki (rysunek, malarstwo, lepienie z gliny) pozwala na wyrażanie emocji i kreatywności, co jest szczególnie ważne, gdy werbalna komunikacja staje się trudna.
- Terapia zajęciowa: Angażowanie pacjenta w proste, codzienne czynności, takie jak składanie prania, podlewanie kwiatów czy przygotowywanie posiłków, pomaga utrzymać poczucie celu i autonomii.
Przeczytaj również: Nie ignoruj sygnałów: Jak rozpoznać depresję u siebie/bliskich?
Co warto zapamiętać? Kluczowe wnioski
Mam nadzieję, że ten artykuł jasno wyjaśnił, iż demencja, choć często manifestuje się objawami psychicznymi, jest przede wszystkim chorobą neurologiczną, a nie pierwotnym zaburzeniem psychicznym. Zrozumienie tej fundamentalnej różnicy jest kluczowe dla właściwej diagnozy, skutecznego leczenia i, co najważniejsze, dla budowania empatycznej i wspierającej opieki nad osobami dotkniętymi tym schorzeniem.
- Demencja to zaburzenie neurokognitywne: Jej podłożem są organiczne zmiany w mózgu, a nie pierwotne zaburzenia psychiczne.
- Objawy psychiczne (BPSD) są powszechne: Mogą one mylić, ale są integralną częścią przebiegu demencji i wymagają interwencji psychiatrycznej.
- Interdyscyplinarne podejście jest niezbędne: Diagnoza i leczenie wymagają współpracy neurologów, psychiatrów i geriatrów.
- Terapie niefarmakologiczne są kluczowe: Aktywności takie jak muzykoterapia czy terapia reminiscencyjna znacząco poprawiają jakość życia pacjentów.
Z mojego doświadczenia jako ekspertki widzę, jak często to rozróżnienie jest źródłem ulgi dla rodzin. Zrozumienie, że objawy psychiczne są częścią choroby mózgu, a nie "szaleństwem", pozwala na bardziej empatyczne podejście i skuteczniejsze poszukiwanie pomocy. Pamiętajmy, że za każdym objawem stoi cierpienie i dezorientacja chorego, a nasza wiedza może pomóc im godniej przechodzić przez chorobę.
A jakie są Wasze doświadczenia z opieką nad osobami z demencją? Jakie objawy psychiczne były dla Was największym wyzwaniem i co pomogło Wam sobie z nimi poradzić? Podzielcie się swoimi historiami i radami w komentarzach poniżej – Wasze doświadczenia mogą być nieocenioną pomocą dla innych.